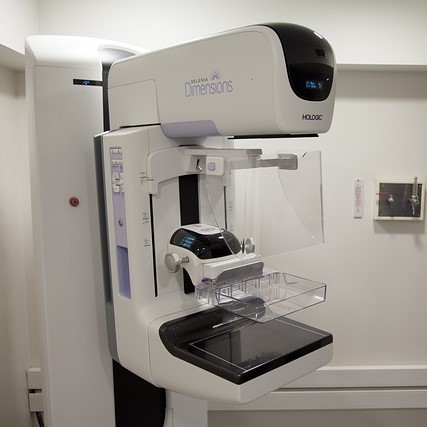
乳房攝影
本案例之藍本為陳姿琪所著《乳房攝影啟示錄:醫學觀看、論述與使用者經驗》碩士學位論文,經原作者提供初稿,並由本計畫團隊後續更新參考文獻並潤寫而成。
議題
乳房攝影的疼痛使受檢者不願篩檢
乳房攝影篩檢的疼痛問題導致許多婦女不願再接受這項檢查,而亞洲婦女乳房組織較緻密,加以胸部較小,進行乳房攝影時可能更加疼痛。雖然數位乳房攝影在儀器設計改採較具彈性的壓克力板,其篩檢時的疼痛度仍遭到受檢者的詬病。另一方面,除了個人(乳房狀況、耐痛能力…)和儀器因素之外,篩檢時的情境也影響受檢者的疼痛經驗。
傳統乳房攝影未能納入不同的身體
由於儀器本身的設計,在過去可能造成特定對象的不便,政府的乳房篩檢政策也可能將男性等特定者排除在定期篩檢對象之外,因此傳統的乳房攝影未能納入差異的身體,如乳房緻密者、隆乳婦女、高風險男性與障礙者。
方法:批判常規的創新、工程創新程序
性別化創新:
1.考量婦女的身體感受,發展以受檢者為主體的乳房攝影檢測方式
2.新的乳房攝影技術減少篩檢疼痛,並納入不同身體的需求
乳房攝影的疼痛使受檢者不願篩檢
傳統乳房攝影未能納入不同的身體
性別化創新1:考量婦女的身體感受,發展以受檢者為主體的檢測方式
方法:批判常規的創新
性別化創新2:新的乳房攝影技術減少篩檢疼痛,並納入不同身體的需求
方法:工程創新程序
結論
下一步
強化放射師教育訓練,設置友善的乳房篩檢空間
深化不同群體的乳房攝影/篩檢研究
議題
台灣的乳癌發生率逐年升高,政府因而宣導透過篩檢以利早期發現。但相較於超音波、磁振造影等篩檢儀器,傳統的乳房攝影過程經常為人詬病:其一是壓迫磅數較高,致使受檢者疼痛不堪,甚至因而不願篩檢;其二則是篩檢方式無法通用於各種身體。
根據研究,許多受檢者最關心篩檢的疼痛問題。將近一半的英國婦女因疼痛而不再做乳房攝影檢查(Marshall,1994);衛生署委託世新大學調查,婦女未做乳房攝影檢查的首要原因是聽說過程不舒服(陳姿琪,2013);而台灣40-49 歲接受乳房攝影檢查的婦女中,有74.9%抱怨疼痛(Tsai等,2011)。
由於亞洲婦女乳房組織較西方婦女緻密,胸部也較小,進行乳房攝影時疼痛和不滿意的比率可能較大(Tsai等,2011)。傳統乳房攝影也未能考量乳房較小的婦女,使得篩檢時極為不適,猶如「胸骨被滾輪輾過」(陳姿琪,2013)。
隨著技術提升,數位乳房攝影(Digital Mammogram)為減低篩檢的疼痛,在儀器設計上捨棄傳統的鐵板,改採較具彈性的壓克力板,不過仍有許多受檢者感到很痛(陳郁晴等,2021)。
許多國家均發現乳房攝影造成的疼痛阻礙政府推行篩檢計畫(Andrews,2001)。但除了個人(乳房狀況、耐痛能力…)和儀器因素之外,「痛楚」在不同的社會情境與時空機制下也可能有所差異(傅大為,2005;轉引自陳姿琪,2013)。對婦女而言,緊張、對篩檢場域的陌生、放射師的操作以及對陌生人袒胸露乳的尷尬等都可能是造成疼痛的因素(陳姿琪,2013)。
傳統乳房攝影未能納入不同的身體
由於儀器本身的設計,在過去可能造成特定對象的不便,且政府的乳房篩檢政策對於定期受檢者的考慮不夠多元,因此傳統的乳房攝影未能納入差異的身體,如乳房緻密者、隆乳婦女、高風險男性與障礙者。
(一)乳房緻密者:由於亞洲婦女乳房組織較緻密,2D數位乳房攝影篩檢可能發生成像較不清楚進而引致假陽性的結果,除了使得受檢者必須額外回診,再度篩檢也將增加暴露的輻射量(王建國、陳佳惠,2017)。
(二)隆乳婦女:隆乳填充物種類繁多,對篩檢的影響各有不同。經過自體脂肪隆乳,脂肪會遮住本來的組織而降低乳房攝影發現較小乳癌的機率;若注射凝膠隆乳,則乳房內的凝膠看來像緻密的纖維腺體組織,也很難透過乳房攝影判讀是否病變(Venkataraman,2011)。此外,傳統乳房攝影壓迫力強,曾有些進行乳房攝影檢查時矽膠破裂的臨床案例。過往政府的乳癌篩檢宣導素材僅強調婦女到了某一年齡層即該做篩檢,也未能將隆乳婦女的差異考量進去(陳姿琪,2013)。
(三)乳癌高風險男性:男性罹患乳癌比例雖較低,但大部分發現時已是後期;但男性的乳房只有在「病理」的情況下,才會被醫學關注(陳姿琪,2013)。研究也指出,男性做乳房攝影的案例很少,如某醫院六年來做乳房攝影的男性僅占所有案例的0.32%(胡華堃等,1997)。
(四)障礙者:障礙女性接受乳房攝影時面臨許多不便,且她們進行篩檢的可能性較小(Bouhmam等,2020)。台灣也有障礙團體指出,傳統乳房攝影儀必須站立篩檢,導致障礙者被排除在外,即使儀器具備升降功能,最低高度對障礙者來說往往也過高(何定照,2020.09.02)。
方法:批判常規的創新
由於乳房攝影儀器是發明來拍攝器官的病兆,目的不在覺察受檢者作為人的身體整體。在乳房攝影的篩檢論述中,常訴諸婦女「被動」配合乳攝儀並忍受可能的疼痛,以便促進拍攝的影像品質,卻忽略婦女沒有充分資訊與放射師協商以降低這種不適。(陳姿琪,2013)
研究發現,技術員注意力不集中會影響婦女受檢時的疼痛經驗,因此,醫事機構可以強化其培訓以降低婦女篩檢時焦慮而導致的疼痛(M.E. Keemers-Gels等,2000;轉引自陳姿琪,2013)。
對於受檢者來說,放射師的操作不僅包含「勞力技術」,也包含「勞心技術」。「勞力技術」差異在於,當放射師覺察受檢者的感受,便能夠配合著調整乳攝儀的角度,或者透過「踩一下停一下」的方式漸進放下壓迫板,減少受檢者的疼痛;而若放射師講求快速拍攝完成,或者使壓迫板迅速放下,都可能造成受檢者的不適。「勞心技術」則包括放射師在操作乳房攝影時對於受檢者的親切、鼓勵以及適時表達等,有時,即使僅表示「會有一點不舒服」和「忍耐一點喔」就可以增加受檢者正面感受。因此,放射師的「勞心技術」皆可能幫助降低婦女在受檢時的焦慮和緊張。(陳姿琪,2013)
性別化創新2:新的乳房攝影技術減少篩檢疼痛,並納入不同身體的需求
在上述創新之外,近年來台灣各地醫療機構陸續引進的兩項乳房攝影技術均能適用更多的身體差異,這兩項技術分別是:
- 3D乳房斷層攝影(Digital Breast Tomosynthesis,DBT),此技術特別能夠減少篩檢疼痛。
- 對比增強乳房攝影(Contrast-enhanced Mammography,CEM,目前中譯尚未統一,本文均稱「對比增強乳房攝影」),此技術結合磁振造影(Magnetic Resonance Imaging,MRI,舊稱核磁共振)的特性以提升準確度。
此為性別化創新之二。
這兩項新技術運用工程創新程序的方法,改善傳統乳房攝影儀器的缺點。3D乳房斷層攝影除能夠環繞乳房拍攝、以三度空間成像減少重疊組織的干擾並發現更細微的病灶,也能夠降低受檢者暴露的輻射量,更重要的是顯著降低篩檢時壓迫造成的疼痛(陳郁晴等,2021)。對比增強乳房攝影的原理則是透過靜脈注射含碘的顯影劑以加強腫瘤新生血管的可視化,較傳統乳攝影像更能偵測腫瘤(Jochelson & Lobbes,2021)。
方法:工程創新程序
過去,數位乳房攝影篩檢是透過四張2D空間影像進行判讀,易有成像較不清楚而影響判讀的問題:3D 乳房斷層攝影的創新在於能夠由不同角度和深度獲得三度空間影像,使臨床醫師能夠分辨重疊的乳房組織,更易辨識病灶(王建國、陳佳惠,2017);而對比增強乳房攝影的創新則在結合乳房攝影與磁振造影的特性,能夠同時顯示一個或多個乳房腫瘤(徐筱嵐等,2017)。下表列出三種乳房攝影技術在拍攝、成像與判讀等方面的基本差異。
表一 三種乳房攝影技術的基本差異
| 2D數位乳房攝影 | 3D乳房斷層攝影(DBT) | 對比增強乳房攝影(CEM) | |
| 拍攝 |
|
|
|
| 成像 |
|
|
|
| 判讀 |
|
|
|
3D乳房斷層攝影(DBT)以及對比增強乳房攝影(CEM)在技術上的創新,能夠改善傳統乳房攝影未臻周全的幾項問題,分述如下。
(一)降低疼痛
3D 乳房斷層攝影在技術上的革新,能夠連帶改善受檢者最為關注的疼痛問題。由於2D數位乳房攝影受限於前述拍攝角度及成像問題,必須盡可能將乳腺壓散以精確判讀影像,因故在篩檢時需較大壓迫磅數以使乳房扁平;3D 乳房斷層攝影儀可供多角度拍攝乳房,三度空間成像能夠兼具不同深度的資訊,因此過程僅需以相對小的磅數壓迫乳房,減少受檢者的疼痛(王建國、陳佳惠,2017)。
一份台灣研究調查68位乳房攝影受檢者,並將疼痛指數分為1-10分,結果顯示2D數位乳房攝影疼痛指數 6.2±2.5分,3D 乳房攝影疼痛指數則是2.7±1.4分,後者造成的疼痛感明顯較低(陳郁晴等,2021)。馬來西亞一項前瞻性研究也透過針對130位婦女的實驗發現,在3D 乳房攝影篩檢過程中使用28 到 43 N的壓迫力(即減少60%或70%的壓迫力),仍不影響用於診斷的影像品質;該研究也建議在不影響影像品質的前提下,以較小的壓迫力進行乳房斷層攝影,以減少受檢者的焦慮與疼痛(Siti Aishah等,2021)。
美國醫療科技公司Hologic, Inc近年研發的SmartCurve™乳房固定系統是一種可裝置於3D乳房斷層攝影儀器的弧形壓迫板,搭配隨附的軟體設備,旨在提升受檢者的舒適度。該公司針對1066名接受乳房攝影篩檢的美國婦女進行調查,結果發現若以1-10分計算,使用傳統平面壓迫板的平均疼痛指數是6.6分,改採弧形壓迫板後則降為3.3分(Smith,2019)。
(二)提高乳癌偵測率,特別是針對緻密乳房者
2D乳房攝影對脂肪型乳房的靈敏度達83-98%,針對緻密型乳房則僅48-64%(Kolb等,2002;轉引自孔繁芸等,2019)。整合分析顯示,3D乳房斷層攝影對於乳腺組織緻密者的靈敏度約84-90%,並能提升乳癌偵測率(Phi等,2021)
對比增強乳房攝影對於緻密乳房的乳癌偵測率也有良好的表現。整合分析發現,對比增強乳房攝影針對緻密乳房的靈敏度為95%,特異性為78%(Cozzi等,2021);多項研究比較傳統乳房攝影與對比增強乳房攝影針對緻密乳房的篩檢準確度,結果均顯示後者的敏感度、特異性及準確度顯著較高(Cheung等,2014;Mori等,2017;Sorin等,2018)。
(三)對於隆乳婦女的適用性
為提升隆乳婦女的篩檢準確度,Eklund等(1988)提出一種改良的壓迫技術,是由放射師將乳房植入物向後推至胸壁,以利清楚地拍攝前方的乳腺組織。研究顯示,使用這種艾克蘭德技術(Eklund Manœuvre)有助發現乳房的異常狀況(Couto等,2022)。此項技術也曾列入我國醫事放射師之專技高考考題,顯示其為放射師現用之技巧。但隆乳的種類繁多,且填充物植入的位置對於乳房攝影篩檢的影響也不盡相同,因此,可能並非所有的隆乳婦女(例如自體脂肪隆乳者)均適用上述艾克蘭德技術。
由於3D乳房斷層攝影所需的壓迫磅數較低,可能減少篩檢過程造成隆乳婦女植入物破裂的機率。不過,雖有研究發現3D乳房斷層攝影可能有助於隆乳婦女的乳癌偵測率,但由於樣本數相對稀少,這些趨勢在統計上並不顯著(Cohen,2021)。
但另一方面,對比增強乳房攝影的技術則可望實際納入曾以若干型態隆乳的婦女。長庚大學醫學院團隊發表了一份對比增強乳房攝影應用於曾接受俗稱「小針美容」的矽膠注射隆乳婦女的案例報告,顯示對比增強乳房攝影和其引導的活體篩檢能夠辨別出矽膠注射隆乳乳房內的乳癌病灶,且其檢驗結果與磁振造影(MRI)一致(Cheung等,2022)。亦有研究顯示對比增強乳房攝影能夠適用於曾因重建或美容等原因而以植入物隆乳的婦女(Carnahan等,2021;Hogan等,2023)。另外,為了避免植入物產生的假影可能造成後處理演算法發生錯誤,也有研究指出可將植入物本身及其周圍發生的鈣化移出視野以修正影像(Harper等,2023)。
鑒於隆乳使用的填充物相當多元,在乳房攝影過程產生的影響也不盡相同,建議醫學界可進一步探討有關隆乳婦女的乳房攝影議題。
(四)對於障礙者的包容性
為便利障礙者近用乳房攝影篩檢,衛福部國民健康署近年來持續更新「乳房X光攝影醫療機構無障礙友善服務一覽表」。雖全台乳攝儀絕大多數具備升降功能(最低高度約在26-90公分之間),卻不一定能產生實際幫助。陽明交通大學附設醫院於2021年引進的DBT攝影儀能夠適用障礙與臥床的受檢者,可供躺臥篩檢(林佳彣,2021.08.10),顯示目前這項技術正開始納入更多差異的身體。
有關2D數位乳房攝影、3D乳房斷層攝影與對比增強乳房攝影在壓迫磅數、緻密乳房、隆乳婦女、男性及障礙者適用程度的差異,整理如表二:
表二 相對於傳統乳房攝影,3D乳房斷層攝影與對比增強乳房攝影針對壓迫磅數與不同身體適用程度的改善
| 2D數位乳房攝影 | 3D乳房斷層攝影(DBT) | 對比增強乳房攝影(CEM) | |
| 壓迫磅數 |
|
|
|
| 乳房緻密者 |
|
|
|
| 隆乳婦女 |
|
|
|
| 男性 |
|
|
|
| 障礙者 |
|
|
|
結論
乳房攝影的「不友善」,一方面是肇因於儀器本身,另一方面則與受檢者的主觀經驗、當下所屬的情境相關。與其宣導受檢者忍受可能的疼痛,不如設法營造一個更讓婦女覺得舒服的篩檢環境。在教育訓練上,也能更鼓勵放射師的「勞心技術」。如此方能使篩檢過程更加以受檢者為導向(陳姿琪,2013)。
在過去,乳房攝影論述經常未能正視受檢者面臨的疼痛(陳姿琪,2013)。不過近幾年台灣各地引進3D乳房斷層攝影之際,「能夠降低疼痛」經常是醫療機構或新聞媒體進行宣導時,一種訴諸婦女的主要論述。顯然受檢者的聲音對於醫療方式的改良(尤其是在通用化的層面)舉足輕重。雖然疼痛問題的大幅改善,似乎是直接肇因於儀器攝影技術及效能的進步,而導致篩檢時無須重壓乳房,但其中的性別意涵也不可忽視。另一方面,3D乳房斷層攝影與對比增強乳房攝影在技術上的革新,也使得過去進行乳房攝影篩檢時可能面臨偽陽性問題的乳房緻密者能夠被納入。透過障礙者能夠更容易地進行乳房攝影,也說明這項篩檢技術在創新的過程中,相當程度地納入特定受檢者的身體經驗。
強化放射師教育訓練,設置友善的乳房篩檢空間
建議強化友善受檢者的篩檢環境,以減緩可能由情境產生的疼痛。在空間方面,可藉由如設置整體感覺較為溫馨舒適的等待區,打造友善婦女的乳房攝影檢查場域。在技術教育方面,則可在放射師的教育訓練中,加強能夠舒緩受檢者疼痛的「勞力」技術,以及在檢查過程中降低受檢者緊張、疼痛、不安的「勞心」技術。
深化不同群體的乳房攝影/篩檢研究
由於乳房檢測的方式並非僅有X光攝影,因此在考量納入各種不同的身體之際,仍必須詳加研究其適切性。例如隆乳材質繁多,卻沒有相應的資訊提供不同的隆乳婦女群體參考;而目前有關男性乳癌與乳房攝影的論述上也有不同看法。因故,下一步可強化各種差異身體的資料收集,並深化相關的乳房攝影或篩檢研究,以提升乳癌篩檢的成效,並避免特定的群體受到排除。
參考資料
一、期刊文章、專書
Andrews, F. J. (2001). "Pain During Mammography: Implications for Breast Screening Programmes." Australasian Radiology, 45 : 113-17.
Bouhmam, H., N. L. Romanoski, A. L. Chetlen (2020). Reducing Barriers to Breast Imaging in Patients with Mobility Limitations. Journal of Breast Imaging, 2 (1): 56-60.
Carnahan, M. B. , Pockaj, B., Pizzitola, V., Giurescu, M. E., Lorans, R., Eversman, W., Sharpe Jr., R. E., Cronin, P., Patel, B. K. (2021). Contrast-Enhanced Mammography for Newly Diagnosed Breast Cancer in Women With Breast Augmentation: Preliminary Findings. American Journal of Roentgenology, 217(4): 855-856. https://doi.org/10.2214/AJR.20.25341
Cheung, YC., Lin, YC., Wan, YL., Yeow, KM., Huang, PC., Lo, YF., Tsai, HP., Ueng SH. & Chang, CJ. (2014). Diagnostic performance of dual-energy contrast-enhanced subtracted mammography in dense breasts compared to mammography alone: interobserver blind-reading analysis. European Radiology, 24: 2394-2403. https://doi.org/10.1007/s00330-014-3271-1
Cheung, YC., Kuo, WL., Lee, LY., Tang, YC. (2022). A case report of breast cancer in silicone-injected breasts diagnosed by an emerging technique of contrast-enhanced mammography-guided biopsy. Frontiers in Oncology, 12. https://doi.org/10.3389/fonc.2022.884576
Cohen, E. O., R. E. Perry, H. H. Tso, K. A. Phalak, M. D. Lesslie, K. E. Gerlach, J. Sun, A. Srinivasan & J. W. T. Leung (2021). Breast cancer screening in women with and without implants: retrospective study comparing digital mammography to digital mammography combined with digital breast tomosynthesis. European Radiology, 31: 9499–9510.
Couto, L.S., Freitas-Junior, R., Corrêa, R.S., Lauar, M.V., Bauab, S.P., Urban, L.A.B.D., Cruvinel-Filho, J.L.O., Soares, L.R., Savaris, R.F. (2022). Are All Views with and without Displacement Maneuver Necessary in Augmentation Mammography? Putting Numbers Into Perspective. Asian Pac J Cancer Prev, 23(1): 233-239. doi: 10.31557/APJCP.2022.23.1.233. PMID: 35092393; PMCID: PMC9258642.
Cozzi, A., Magni, V., Zanardo, M., Schiaffino, S., Sardanelli, F. (2021). Contrast-enhanced Mammography: A Systematic Review and Meta-Analysis of Diagnostic Performance. Radiology, 302(3): 568-581. https://doi.org/10.1148/radiol.211412
Eklund, G. W., Busby, R. C., Miller, S. H., Job, J.S. (1988). Improved imaging of the augmented breast. American Journal of Roentgenology, 151(3): 469-73. doi: 10.2214/ajr.151.3.469. PMID: 3261503.
Ghaderi, K. F., Phillips, J., Perry, H., Lotfi, P., Mehta, T. S. (2019). Contrast-enhanced Mammography: Current Applications and Future Directions. Radio Graphics, 39: 1907-1920. https://doi.org/10.1148/rg.2019190079
Elder, K., Matheson, J., Nickson, C., Box, G., Ellis, J., Mou, A., Shadbolt, C., Park, A., Tay, J., Rose A. & Mann, G. B. (2023). Contrast enhanced mammography in breast cancer surveillance. Breast Cancer Research and Treatment, 199: 221-230. https://link.springer.com/article/10.1007/s10549-023-06916-0
Harper, L. K., Faulk, E. A., Patel, B., Collins, P., Rochman, C. (2023). How to Recognize and Correct Artifacts on Contrast-Enhanced Mammography. Journal of Breast Imaging, 5(4):486-497. https://doi.org/10.1093/jbi/wbad041
Hobbs, M. M., Taylor, D. B., Buzynski, S., Peake, R. E. (2015). Contrast-enhanced spectral mammography (CESM) and contrast enhanced MRI (CEMRI): Patient preferences and tolerance. Journal of Medical Imaging and Radiation Oncology, 59(3): 300-355. https://doi.org/10.1111/1754-9485.12296
Hogan, M. P., Amir, T., Mango, V. L., Morris, E. A., Jochelson, M. S. (2023). Feasibility of contrast-enhanced mammography in women with breast implants. Clinical Imaging, 93: 31-33. https://doi.org/10.1016/j.clinimag.2022.10.012
Jochelson, M. S. , Lobbes, M. B. I. (2021). Contrast-enhanced Mammography: State of the Art. Radiology, 299: 36-48. https://doi.org/10.1148/radiol.2021201948
Khaliq, S., A. M. Huws, T. I. Patchell, K. Nadi, Y. Sharaiha, S. Holt (2014). A review of the assessment of male breast patients, with special reference to the use of imaging with digital breast tomosynthesis (DBT) and sonography. European Journal of Surgical Oncology, 40(5): 638.
Marshall, G (1994). "A Comparative Study of Re-Attenders and Non-Re-Attenders for Second Triennial National Breast Screening Programme Appointments." J Public Health Med, 16(1): 79-86.
Mori, M., Akashi-Tanaka, S., Suzuki, S., Daniels, M. I., Watanabe, C., Hirose, M. & Nakamura, S. (2017). Diagnostic accuracy of contrast-enhanced spectral mammography in comparison to conventional full-field digital mammography in a population of women with dense breasts. Breast Cancer, 24: 104–110. https://doi.org/10.1007/s12282-016-0681-8
Phi, XA., Tagliafico, A., Houssami, N., Greuter, M. J. W., & de Bock, G.H. (2018). Digital breast tomosynthesis for breast cancer screening and diagnosis in women with dense breasts – a systematic review and meta-analysis. BMC Cancer 18, 380. https://doi.org/10.1186/s12885-018-4263-3
Smith, A. (2019). SmartCurve™ Breast Stabilization System: Patient Experience in Routine Clinical Use. Hologic, Inc. https://www.hologic.com/sites/default/files/WP-00141-EUR-EN_Rev001%20-%20SmartCurve%20Clinical%20Use.pdf
Sorin, V., Yagil, Y., Ady Yosepovich, A., Shalmon, A., Gotlieb, M., Neiman, O. H., Sklair-Levy, M. (2018). Contrast-Enhanced Spectral Mammography in Women With Intermediate Breast Cancer Risk and Dense Breasts. American Journal of Roentgenology, 211(5): 2394-2403. https://doi.org/10.2214/AJR.17.19355
Suhaimi, S. A. A., A. Mohamed, M. Ahmad, and K. K. Chelliah (2015). Effects of Reduced Compression in Digital Breast Tomosynthesis on Pain, Anxiety, and Image Quality. Malaysian Journal of Medical Sciences, 22(6): 40–46.
Tsai, H. W., N. F. Twu, C. C. Ko, M. S. Yen, M. J. Yang, K. C. Chao, L. Wen, C. Y. Chen, Y. H. Chou, and Y. J. Chen (2011). "Compliance with Screening Mammography and Breast Sonography of Young Asian Women." Eur J Obstet Gynecol Reprod Biol, 157(1) : 89-93.
Venkataraman, S., N. Hines, and P. J. Slanetz (2011). "Challenges in Mammography: Part 2, Multimodality Review of Breast Augmentation--Imaging Findings and Complications." AJR Am J Roentgenol, 197(6): W1031-45.
孔繁芸、彭惠玲、湯韻璇、陳良光、蔡裕豐(2019)。評估乳房密度對數位乳房攝影之輻射劑量的相關性。北市醫放雜誌 9(1):17-26。
王建國、陳佳惠主持(2017)。三度空間數位乳房斷層攝影檢查與二度空間標準乳房X光攝影檢查之劑量比較。(科技部補助專題研究計畫成果報告,MOST 105-2623-E-006-004-NU)。台南,國立成功大學醫學系放射線學科。
林寬仁(2022)。3D乳房攝影介紹。和信醫訊 28: 10-12。
吳慧真、王基誠、許清寅、鄭旭萌(2020)。數位乳房斷層攝影在臨床病灶的應用。臺灣應用輻射與同位素雜誌 16(3): 2031-2034。
洪松齡(2010)。數位乳房X光攝影系統減少壓迫降低平均乳腺劑量初步探討。中原大學生物醫學工程研究所碩士學位論文。
胡華堃、洪裕正、楊良友、林清澤(1997)。 "Film Screen Radiography of the Male Breast in Gynecomastia(並列篇名:男性女乳症之乳房攝影表現)." 中華放射醫學雜誌 22(6): 241-45。
徐筱嵐、張潤忠、黃怡璇、阮昱翔、羅世煌、譚芷峰(2017)。顯影增強能譜乳房攝影技術之病例報告。中華放射技術學雜誌,41(3): 151-156。
姚敏思(2020)。乳房攝影技術的進展 - DBT 及 ENCOR biopsy。中華民國放射線醫學會會訊 (2020.06): 5-7。
陳姿琪(2013)。乳房攝影啟示錄─醫學觀看、論述與使用者經驗。國立陽明大學科技與社會研究所碩士學位論文。
陳郁晴、蕭如秀、徐藝文、黃國川、陳明志(2021)。接受數位乳房攝影與 3D 乳房攝影(數位化乳房斷層儀)壓迫疼痛分數之比較。臺灣醫事放射期刊9(2): 16-21。
二、網路資訊及報導
林佳彣(2021.08.10)。3D斷層掃描乳房攝影機 陽明交大造福病患「不卡卡」。聯合新聞網。取自https://www.hosp.nycu.edu.tw/images/9200/news/9200_20210810_002.pdf
何定照(2020.09.02)。【就醫障礙/下】要輪椅患者站起來做乳房攝影 醫院無障礙路還很遠。聯合報。取自http://www.tfrd.org.tw/tfrd/library_d/content/id/5341
由於乳癌需藉由篩檢早期發現,乳房攝影的友善與否,將會影響受檢者前往篩檢的意願。無論是篩檢時的程序與情境,以及乳房攝影的儀器本身,皆必須朝向以受檢者為主體的方向創新,方能達到乳房攝影篩檢「早期發現,早期治療」的意義。
性別化創新:
- 放射師操作乳攝儀過程中包含的「勞力技術」及「勞心技術」,可能會左右婦女受檢的疼痛經驗。醫事機構可檢視既有的篩檢常規是否考慮到受檢者的需求,並於放射師培訓時鼓勵運用前述的「勞力」與「勞心」技術,以降低婦女篩檢時的焦慮。
- 3D乳房斷層攝影運用工程創新程序,改善傳統乳房攝影儀器易有成像較不清楚而影響判讀的缺點。由於可獲得不同深度影像資訊,除可避免緻密乳房影像在過去易遭誤判的狀況,減少召回率,攝影時也僅須以較小磅數壓迫乳房,降低受檢者疼痛。另外,若干3D乳房斷層攝影儀在設計納入障礙受檢者的需求,可供躺臥篩檢,提升障礙者檢查意願。